Violencia contra la mujer: la rueda del maltrato

La propuesta recogida en la noticia, que aún no se ha concretado en cambios legales pero que con un poco de suerte lo hará, sirve para destacar que la violencia contra la mujer tiene múltiples facetas, no solo se trata de los golpes o muertes, sino que es mucho más amplia, y a menudo sufrida en silencio o incluso justificada.
Psicólogos y psiquiatras ocupamos una posición privilegiada en cuanto a la posibilidad de concienciar a víctimas (mejor, supervivientes) y quizás prevenir futuras violencias. Tenemos la obligación ética de dar a conocer a la sociedad en general estos temas con el objetivo de prevenir esta violencia contra las mujeres, en todas sus facetas.
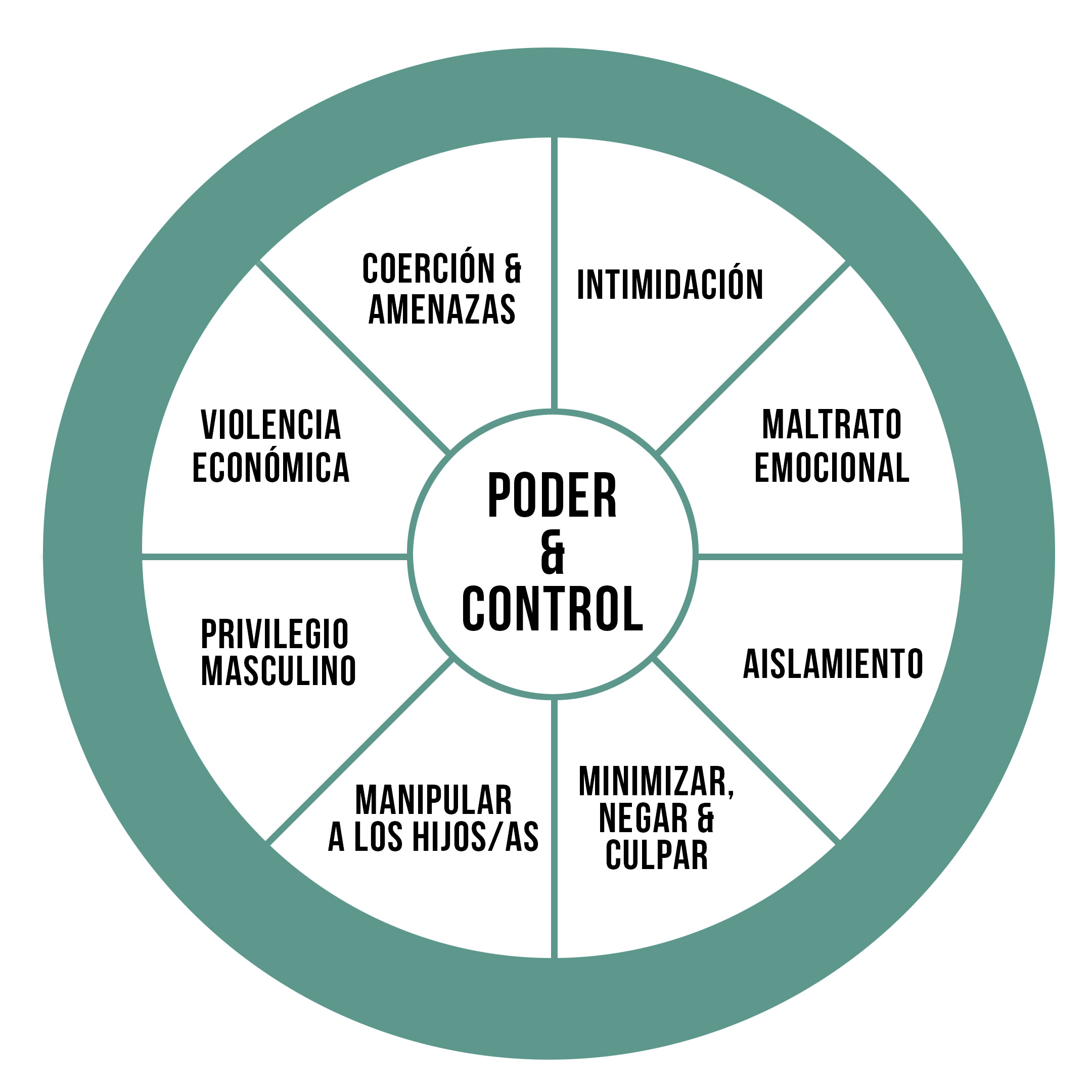
Sirvan pues estas líneas para dar a conocer la llamada «rueda del maltrato» o «rueda del poder y control», que aclara sobremanera cuáles son los tipos de violencia y sus manifestaciones.
Rueda
Adaptada de: https://www.theduluthmodel.org/wp-content/uploads/2017/03/Poder-y-Control.pdf
Esta rueda fue creada por el proyecto de intervención contra el maltrato doméstico (Domestic Abuse Intervention Project) en Duluth, Minnesota, en 1984, con el fin de describir la violencia a las víctimas, los agresores y los profesionales del sistema judicial y la sociedad en su conjunto. Escucharon las historias de terror de las mujeres que atendían y pusieron negro sobre blanco las muy variadas maneras en que los hombres ejercían la violencia; el centro de la rueda lo ocupa el poder y control, los radios son los distintos comportamientos que aseguran ese poder, y la violencia, ya sea física o sexual, constituye la llanta de la rueda porque conforma y contiene todo lo demás.
Lo que sigue son ejemplos, para nada exhaustivos, de todos esos comportamientos, con el fin de que seamos más capaces de reconocerlos, ponerlos nombre y defendernos, en nosotros y en personas que conocemos, y desterrar al sumidero de la Historia los comportamientos machistas.
Intimidación
Intimidar, según el diccionario de la RAE, significa «causar o infundir miedo, inhibir», y ese es el propósito del maltratador. «Cuando decía algo que no le gustaba me miraba de cierta forma, ya sabía lo que venía después». La intimidación se consigue entonces mediante miradas y gestos (recurso muy explotado por los actores), acciones, romper objetos, especialmente las posesiones de la mujer, maltratar a las mascotas, o enseñándole armas (de fuego o arma blanca, también según el país).
El objetivo es por supuesto que la víctima viva en un estado de terror perpetuo que la bloquee y le impida rebelarse, como bien saben todos los dictadores del mundo.
Maltrato emocional
«Me dejaba en ridículo delante de los amigos, diciendo que era una inútil, que no sabía hacer nada, y después lo daba la vuelta, me hacía sentir que era culpa mía, que yo lo había provocado al tirar un vaso o cualquier otra tontería, o negaba haberme insultado».
El maltrato emocional («abuso» en una mala traducción) adopta muchas formas, algunas de ellas muy perversas o incluso aparentemente inocuas «es que es verdad, siempre tiras las cosas», «mucho título pero no sabes llevar la casa» que van calando en la maltratada, hasta el punto que llega a creerse esas palabras y dudar de sí misma, como sucede con el archiconocido «luz de gas» (recordemos que la película original en la que se acuñó el término es de 1944; aunque los millenials crean que lo han descubierto ellos, no hay casi nada nuevo bajo el sol cuando hablamos de violencia machista).
Aislamiento
«Poco a poco me fue apartando de mi familia, decía que no me querían bien, que él era toda la familia que yo necesito». «Tenía que hacer una videollamada si salía más tarde del trabajo para que viera que estaba de verdad en el curro». «Me obligó a darle las claves de mi Instagram y TikTok y revisaba a conciencia cada cosa que subía, quién daba “Me gusta” y bloqueaba a quien no le parecía bien».
El maltratador controla lo que hace la mujer, con quién se relaciona, en la vida real y en las redes sociales, adónde va, incluso sus lecturas. Llega a limitar sus movimientos fuera de casa, y además justifica sus acciones por los celos «ya sabes cómo soy, por qué te empeñas en querer salir con otras personas».

Minimizar, negar y culpar
«Me decía que eso no era maltratarme, que solo decía la verdad cuando me humillaba y me insultaba, porque soy una inútil». «Si es que me estás provocando era su frase favorita».
El agresor insiste una y otra vez en negar el maltrato o quitarle hierro «de qué te quejas, solo ha sido un golpecito, nada fuerte», asegurar que ella es la causa y trasladar su responsabilidad. Se presenta (y muchas veces extiende esta presunción al colectivo masculino de «los hombres de verdad») como un auténtico saco de hormonas que reacciona de forma visceral ante esas supuestas provocaciones, sin ninguna capacidad de reflexionar.
Por desgracia, encontramos estas justificaciones en sectores muy amplios de la sociedad, a veces arropadas por un manto paternalista «es por su bien, pobrecita» que deja entrever la consideración de las mujeres como seres débiles, claramente diferentes de los hombres, necesitados de protección por su propio bien incluso.
Manipular a los hijos/as
Desde las versiones casi risibles a las que nos han acostumbrado las telecomedias («Dile a tu madre que me pase la sal») hasta los casos más extremos de violencia vicaria que causa la muerte de los hijos para hacer daño a la madre, es obvio que los maltratadores saben dar dónde duele. Hacer que la mujer se sienta culpable por los hijos, amenazar «con quitárselos», aprovechar las visitas para acosar y manipularlos son actos desgraciadamente frecuentes, que incluso han recibido la colaboración de una parte del estamento psiquiátrico (síndrome de alienación parental, afortunadamente ya desacreditado).
Privilegio masculino
«En su tiempo libre él escribe artículos que le pagan, así que es normal que sea yo quien se encargue de todas las tareas domésticas al volver del trabajo». «Decía que yo era su mujer, que para él significaba su sirvienta».
El hombre define los roles -perpetuos, inamovibles- del hombre y la mujer, y exige que se cumplan al pie de la letra, actuando como el señor (feudal) del castillo, imponiendo su ley. Y si esto parece cosa del pasado, como muestran estos ejemplos desgarradores del refranero español («La mujer, en la casa y con la pata quebrada», «Donde hay barbas, callen faldas»), pensemos en el advenimiento del movimiento tradwife y la llegada al debate público de creencias y actitudes que creíamos superadas sobre la división de tareas en el hogar, el cuidado de los hijos, la carrera profesional etc.
Violencia económica
La noticia que abre este texto pone de relieve otra de las formas más frecuentes de violencia sobre la mujer, en sus diversas variantes: asignarle una cantidad mensual (como la propina de los niños), dejarla en la ignorancia acerca de los ingresos familiares, impidiendo su acceso a las cuentas, obligarle a pedir dinero, no dejar que trabaje, y hasta solicitar créditos a su nombre que la mujer tiene que devolver años después de haberse divorciado, con la consiguiente merma económica.
Incluso llama la atención que los maltratadores se olvidan de a quién está destinada la pensión de alimentos, utilizando su impago como arma para conseguir sus deseos.
Coerción y amenazas
«Me dijo que si volvía a ponerme esa falda para ir a clase me la quitaría» «Ayer recibí un whatsapp suyo, si le dejo se matará, cómo voy a hacer eso». «Si no retiras la denuncia mato a tu perro». Amenazas de hacer daño, dejarla, matarla, avisar a Servicios Sociales, obligar a retirar denuncias o a cometer delitos, todo vale para el agresor, incluida la amenaza de suicidarse dirigida a inducir culpabilidad en la mujer.

Con este último apartado hemos recorrido toda la rueda. Me gustaría insistir en que la llanta de la rueda la constituyen la violencia física y sexual, de las que no me he ocupado en estas líneas, por ser (en teoría) las formas de violencia más fáciles de reconocer. Y terminar con una aclaración: todas las frases entrecomilladas que salpican el texto no son fruto de mi imaginación, sino que las he oído en consulta a lo largo de mis más de 25 años como psiquiatra (y nunca he trabajado en centros específicos de ayuda a víctimas de violencia machista), visto en medios de comunicación generalistas y escuchado en mi vida personal.
En el próximo artículo hablaré de un trabajo del mismo grupo (Duluth, DAIP) que representa el contrapunto a esta rueda, la rueda de la igualdad, en la que contraponen los comportamientos explicados con otros que demuestran una auténtica igualdad en la relación de pareja.
Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.
Foto de Darina Belonogova: https://www.pexels.com/es-es/foto/persona-mujer-cama-sentado-7208920/
Foto de Liza Summer: https://www.pexels.com/es-es/foto/mujer-en-camisa-de-manga-larga-beige-6383201/
Universo ansiolíticos: ¿cuál es el que podría ayudarme mejor?
– Me han diagnosticado ansiedad. ¿Cuál es el mejor ansiolítico?
+ Con calma, empecemos por el principio.
– Y ¿cuál es el principio?
+ Ya desde la biblia, el principio siempre es la palabra: ansiolítico significa, literalmente, que calma la ansiedad. Ahora bien, hoy en día utilizamos muchos fármacos distintos, de diversos grupos farmacológicos
– ¿Tantos hay?
+ Sí, unos pocos. Antidepresivos, como sertralina o escitalopram; antipsicóticos, por ejemplo, olanzapina o quetiapina; antihistamínicos (hidroxizina); antiepilépticos (pregabalina, gabapentina); betabloqueantes (propranolol); y por último, lo que la mayoría de las personas entiende por ansiolíticos sin apellido, aunque también reciben el nombre de hipnótico-sedantes, las benzodiazepinas (alprazolam, lorazepam, diazepam). Como interés histórico, porque ya no se usan para la ansiedad pero los medios de comunicación los adoran, los barbitúricos.
– Uf, cuántos nombres. Los médicos debéis de estar hechos de otra pasta, para ser capaces de acordaros de esos palabros.
+ Y pronunciarlos sin mordernos la lengua, sí 😉
– ¿Podrías explicarme cómo se da nombre a los medicamentos, ya que estamos en eso de las palabras?
+ Muy brevemente. Cuando un fármaco está en fase de desarrollo, y aún no se sabe si será útil o no, se le da un «nombre en clave», formado por letras y números, por ejemplo UK-92,480. Una vez comprobada su eficacia, recibe un nombre que tiene que ver con su estructura química y la familia a la que pertenece (lormetazepam, imaginemos): este nombre es el «genérico» o «denominación común internacional», por la que será conocido en todo el mundo, con pequeñísimas variaciones según el idioma. Y por último, cuando la empresa lo comercializa, le asigna un nombrecito inventado por el departamento de marketing, o basado en alguna de sus características (p. ej., Atarax -hidroxizina- un antihistamínico con propiedades ansiolíticas, del griego ataraxia, imperturbabilidad, serenidad). Aprovecho además para señalar que los nombres comerciales que voy a usar en estas líneas tienen un fin exclusivamente docente, y no responden a interés comercial alguno (no tengo ningún vínculo con la industria farmacéutica).
– Me queda claro, entonces. Vuelvo a mi pregunta inicial, de todas esas opciones, ¿cuál es la mejor para la ansiedad?
+ Eso va a depender de muchísimos factores.
– ¿Por ejemplo?
+ El primero, y probablemente más importante, el tipo de cuadro clínico. Y además me gustaría recordar que la psicoterapia es lo más indicado para los cuadros de ansiedad leve, y combinada con el tratamiento farmacológico en los moderados.
– O sea, que no siempre que uno tiene ansiedad debe tomar pastillas, ¿no?
+ Exacto. Puede que ni siquiera tenga que hacer nada, recordemos que la ansiedad es una emoción congénita (nacemos con ella) y hasta adaptativa, por ejemplo, la ansiedad normal ante el primer día en un trabajo nos empuja a hacerlo mejor. Ahora bien, cuando es tan exagerada que nos bloquea, o tiene consecuencias muy negativas para la vida en cuanto a sufrimiento innecesario, obviamente habrá que tratarla.
– Entonces, ¿cuál es el mejor fármaco? ¿Los antidepresivos, a pesar de su nombre?
+ Probablemente sí. Hoy en día, la gran mayoría de los cuadros de ansiedad se tratan con antidepresivos. Por hablar de diagnósticos concretos, el trastorno de pánico (con o sin agorafobia), el de ansiedad social y el de ansiedad generalizada, los más frecuentes, tienen como primera indicación
– ¿Sin estar nada nada deprimido? ¿No será que la mayoría de los casos se mezcla la ansiedad y la depresión?
+ Algo de eso hay, ciertamente. Pero incluso en la ansiedad más pura, sin nada de componente depresivo, los antidepresivos son la primera indicación.
– ¿Todos los antidepresivos valen?
+ Prácticamente todos. La excepción más notable es el bupropión, que no sirve. Los más usados actualmente son los famosos ISRS (inhibidores selectivos de la recaptación de serotonina), y de estos, las guías actuales recomiendan la sertralina como primera opción. También se usan extensamente los otros, escitalopram, fluoxetina, paroxetina.
– Entonces, ¿basta con tomar una pastilla y se me quita la ansiedad para siempre?
+ Uy, la magia la tienen otros en exclusiva. Me temo que los antidepresivos funcionan de otra manera: hay que tomarse el tratamiento todos los días, y poco a poco, la ansiedad irá bajando. Además, no es infrecuente que al principio incluso empeore.
– ¿Cómo de poco a poco? ¿Cuánto tarda el antidepresivo en funcionar?
+ Aquí, me temo, hay que ser un paciente «paciente». En todos los casos hablamos de semanas para conseguir el éxito total y, aunque hay una gran variabilidad interindividual, un mínimo de unas 2 semanas para ver efectos.
– Pero si me estoy sintiendo muy mal, ¿cómo hago para sobrevivir ese tiempo, hasta que funcione el antidepresivo?
+ Ahí es donde entran en juego los otros grupos que decía, vamos con el principal, las benzodiazepinas, benzos para los amigos. Son ansiolíticos puros (es decir, no antidepresivos), pero también tienen más acciones, las mejor conocidas, son buenos relajantes musculares, hipnóticos (somníferos, hacen dormir) y hasta antiepilépticos. Hacen efecto al momento, duran horas y se eliminan, pero…
– Si son tan buenos como parece, ese «pero» debe de ser del tamaño de un mamut.
+ PERO como he dicho, dan sueño (ya vamos mal, si pretendemos tomarlos por el día y hacer una vida normal), enlentecen, disminuyen los reflejos y el equilibrio, la memoria funciona mal mientras se está bajo sus efectos, son letales en sobredosis, tienen potencial de abuso y adicción, y de desvío para fines ilícitos además.
– ¡Entonces son malísimos! ¿Cómo es posible que estén entre los fármacos más vendidos?
+ Porque realmente son eficaces para lo que se pretende, acabar con la ansiedad, y bien utilizados resultan sumamente útiles. De lo más conocidos, el bromazepam (el famoso Lexatin, el de la expresión popular «tortilla de Lexatines»), lorazepam (Orfidal) y alprazolam (una de las benzodiazepinas más potentes, con nombre comercial en España alusivo a su acción, Trankimazin).
– ¿Cómo hay que tomarlos?
+ Exactamente cómo diga el médico… para evitar esos riesgos que decíamos, en esta medicación es especialmente importante seguir la pauta prescrita, y comunicar a nuestro profesional si nos desviamos de ella. En el trastorno de pánico, por ejemplo, con cierta frecuencia, al principio se usan benzodiacepinas junto con el antidepresivo, para cubrir el tiempo en que tarda en actuar este, y se retiran en semanas.
– ¿Qué pasa cuando están pautadas «SOS»?
+ También se llama «a demanda», «de rescate» o «si precisa». Es una forma muy útil de tomar benzodiazepinas. Significa que no están pautadas, no se toman diariamente ni mucho menos, sino solo cuando la persona cree que no va a poder controlar la ansiedad, o está en medio de una crisis. Muchas veces basta con llevar la pastilla encima para darnos tranquilidad y no tener que tomarla, casi como un amuleto. Por poner una analogía, es como tener paracetamol en casa. No siempre que nos duele la cabeza lo vamos a tomar, sabemos que a veces basta con dormir, o hacer algo entretenido y se nos pasa, pero en caso de necesitarlo, ahí está y eso es suficiente.
– ¿Cuál es la mejor de todas, entonces?
+ Uf, no hay ni mejor ni peor. Se diferencian en cuanto a la rapidez de acción, la potencia (cantidad necesaria para ejercer su acción), duración del efecto, probabilidad de ansiedad «de rebote», forma de metabolismo… dependiendo de lo que se busque, así se elegirá el compuesto.
– ¿Y los otros tipos de fármacos que decías?
+ Algunos antihistamínicos (de primera generación, que pasan al cerebro) producen una «sedación» inespecífica y sensación de calma: el más usado, la hidroxizina. También se emplean ciertos antipsicóticos (sobre todo olanzapina y quetiapina) por esa misma acción sedante, y los antiepilépticos llamados gabapentinoides, pregabalina y gabapentina, que comparten con las benzodiazepinas su acción a favor del neurotransmisor de la calma, el ácido-aminobutírico (GABA). Todos ellos son sin duda útiles especialmente cuando por algún motivo, no queremos usar benzodiazepinas. El más frecuente, por el riesgo de adicción.
– Sin tener una bola de cristal, ¿cómo sabes que alguien se va a hacer adicto a las benzos?
+ Efectivamente, saber con seguridad no sabemos, pero recordemos que el mejor predictor de futuro es el pasado: alguien con antecedentes de consumo de cualquier sustancia, probablemente tendrá problemas. Especialmente cierto con el alcohol: la mezcla de alcohol y benzodiazepinas es de las más peligrosas en mi campo.
– ¿Los otros fármacos son mejores y más seguros que las benzodiazepinas?
+ Los otros fármacos tienen también sus propios efectos secundarios y sus problemas, no hay ningún medicamento que esté exento de ellos. Hasta el mismo agua, en exceso, es peligrosa. Pero sin duda ofrecen varias ventajas, especialmente en cuanto su nula capacidad de adicción y desvío.
– No has hablado de ese otro con el nombre tan difícil, el propranolol.
+ El propranolol, y alguno otro de su grupo, los betabloqueantes, están indicados para una forma muy específica de ansiedad, el «pánico escénico». En ciertos medios se conoce como «la pastilla de los opositores», y también es muy popular entre los que van a dar una conferencia o, más moderno, una presentación.
– ¿Cómo funciona?
+ Es el único de todos los fármacos que hemos dicho que no pasa la barrera hematoencefálica, es decir, no llega al cerebro. Su acción consiste en reducir todos los síntomas de ansiedad «periféricos», es decir, del cuerpo más que de la mente: taquicardia, sudoración, temblor, sequedad de boca… y de este modo, secundariamente, nos autoconvencemos de que no estamos ansiosos. Es ideal por eso para exámenes orales, actores de teatro, y todas aquellas situaciones donde no sean deseables los efectos sedantes de los otros fármacos. Obviamente, los antidepresivos tampoco sedan, pero como dijimos al principio, no valen para el momento.
– Vaya repaso le hemos dado a la farmacología. ¿Algún mensaje final?
+ El de siempre: haz caso a tu médico y confía en Sinews, estamos aquí para ayudarte.
– Espera, casi se me olvida, ¿qué hay de los remedios herbales? ¿Ese de nombre tan difícil que está de moda?
+ La fitoterapia casi mejor que la dejamos para otro día, hoy se nos hace tarde.
Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.
Cómo influye la menopausia en la salud mental
«Siempre había dormido bien, solo los disgustos más gordos me quitaban el sueño. Y llegó la menopausia. No volví a dormir seguido ni una sola noche». Ana, en la consulta.
«Yo no había querido tener hijos, pero de forma voluntaria. A partir de ese momento, la libertad de elegir ya no existía. Pasé un proceso de duelo por la melancolía de lo que ya no puede ser. Fue duro. Si a eso le añades los cambios físicos que he tenido, los sofocos que me han impedido desarrollar mi trabajo con normalidad, mi vida con normalidad, cualquier cosa con normalidad, pues fue un proceso difícil» Mamen Mendizábal, periodista. «Hablemos de menopausia» El País Semanal, 5 de mayo de 2024.
«Estoy desquiciada, lloro por cualquier cosa, salto a la mínima, no me aguanto ni yo. Nadie te cuenta cómo es esto, hablan de sofoquitos y ya, somos invisibles». Raquel, en la consulta.
La menopausia es uno de los integrantes más notorios del grupo de las cosas que nunca se dicen, ya sabéis, las parientes pobres de las cosas que siempre se dicen (A. González-Cano). Esta desinformación y la cultura de la vergüenza, junto a la ausencia de este tema en cualquier medio han sido la tónica dominante de siglos, hasta tal punto que el libro ¡de 500 páginas! de la ginecóloga canadiense-estadounidense Dra. Jen Gunter «Manifiesto por la menopausia» (Libros Cúpula, 2022) fue un best-seller: venía a desmontar mitos, poner fin a miedos instilados, y empoderar a las mujeres mediante información objetiva y veraz.
En su definición biológica más sencilla, la menopausia está marcada por el fin de los períodos menstruales (como expresión de la insuficiencia ovárica) y es un «no diagnóstico» establecido a posteriori tras 12 meses sin regla. Previo a ese momento hay un tiempo variable de irregularidades menstruales, denominado «premenopausia» que suponen un cambio respecto al patrón previo, y el término «perimenopausia» engloba todos estos fenómenos. Aunque la falta de menstruaciones es la manifestación más obvia de la menopausia, son los ovarios (y sus hormonas) los que están «fallando»: dejan de producir los óvulos y las hormonas que marcan los años fértiles de la vida de la mujer. Esta falta de esteroides afecta a múltiples sistemas y provoca un mayor riesgo de enfermedades, relacionado con la osteoporosis, la demencia y la cardiopatía.

No se trata de ninguna enfermedad y, sin embargo, hablamos de «síntomas» y «tratamientos». La comunidad médica oscila entre no hacer ningún caso «es una fase natural, abanico para los sofocos y ya» y recetar indiscriminadamente: ya hay voces que alertan de la excesiva medicalización de la menopausia. Nunca está de más recordar que hay tantas menopausias como mujeres y que cada decisión sobre posibles tratamientos tendrá que ser individualizada y consensuada.
Los «síntomas» o manifestaciones clínicas consideradas fundamentales en la menopausia, en cuanto a su asociación con la transición y la posibilidad de ser tratados con hormonas, son cuatro: síntomas vasomotores/sofocos, síntomas genitourinarios, alteraciones del sueño y dificultades cognitivas/del ánimo. Todos ellos pertenecen directamente al campo de la salud mental o bien tienen un impacto considerable en esta.
Síntomas vasomotores (sofocos)
Sufridos por hasta el 80% de las mujeres, son por supuesto más la norma que la excepción: aparecen de media 4,5 años después del último período menstrual y duran 7,4 años de mediana; «tienden» a desaparecer después de unos años, pero muchas mujeres los experimentan más de una década. Cerca del 50% de las mujeres que presentan estos síntomas antes de la menopausia los tendrán de forma persistente 10 años o más después de su última regla.
Consisten en una oleada de calor que comienza en la parte superior del tórax y la cara y a continuación se desplaza por todo el cuerpo. Cuando aparecen durante el sueño se llaman «sudores nocturnos» y dificultan mucho el dormir. Algunas mujeres sufren unos pocos en toda su vida mientras que otras presentan varios cada hora, con enorme repercusión sobre su vida cotidiana.
El tratamiento abarca desde lo que podríamos llamar «remedios de sentido común» (abanico, vestirse con varias capas de ropa), hasta evitar desencadenantes (alcohol, cafeína -en algunas mujeres), y además terapia cognitivo-conductual, acupuntura, pérdida de peso, fármacos no hormonales (antidepresivos, clonidina, gabapentina; solo paroxetina y fezolinetant están aprobados por la FDA con este fin) y hormonas en diversas formulaciones. Otros abordajes, como yoga, ejercicio, consumo de ácidos grasos omega-3 y cimicífuga (cohos negro) no han demostrado ser eficaces.

Síntomas genitourinarios
Sequedad vaginal, dispareunia y síntomas urogenitales son menos frecuentes que los anteriores, pero aún así muy frecuentes, en 25-50% de las mujeres. Cuentan sequedad, irritación crónica o quemazón de la vagina y la vulva. Puede haber sangrado y dolor en el coito y ausencia de lubrificación. También aparece polaquiuria (aumento de la frecuencia de micciones con escasa cantidad) con disuria (molestias al orinar), uretritis e infecciones de orina frecuentes.
Estos problemas reflejan teóricamente la falta de hormonas y la ausencia de exposición a los estrógenos del epitelio vaginal y de las vías urinarias. Desafortunadamente, y a diferencia de los vasomotores, los síntomas del síndrome genitourinario de la menopausia no se resuelven espontáneamente con el tiempo. Se tratan eso sí de forma muy eficaz con tratamientos tópicos: estrógenos, hidratantes o lubricantes. Aunque se ha puesto de moda, el tratamiento con láser de la vagina no mejora estas manifestaciones tan molestas.
Alteraciones del sueño
Si los dos problemas anteriores influyen obviamente en la salud mental, este tiene un impacto en absoluto desdeñable: de hecho, algunos autores creen que los trastornos mentales de la menopausia son secundarios en su mayor parte al mal dormir, si bien no todos los estudios (epidemiológicos) encuentran una relación clara entre la insuficiencia ovárica y el sueño. Las mujeres con más problemas de sueño son aquellas con insomnio a menor edad, mucho antes de la menopausia, como no podía ser menos. Y recordemos que cumplir años se asocia con dormir peor, de modo que no siempre es fácil decidir qué factor es el «culpable».
Queda claro que los sofocos durante la noche empeoran sobremanera el sueño, causando múltiples despertares y sueño poco reparador. Además, incluso sin sofocos, la arquitectura del sueño en las mujeres menopáusicas muestra más alteraciones en la segunda mitad de la noche, con disrupción del sueño REM. Es importante no achacar a la menopausia todos los problemas de sueño de las mujeres de esta edad, y hacer un diagnóstico descartando otros trastornos (síndrome de apnea del sueño, piernas inquietas, etc.) como en las demás etapas de la vida.

Trastornos del ánimo
Aquí sí entramos ya de lleno, sin excusas, en la salud mental. Los problemas del ánimo guardan una relación compleja con la menopausia. Los síntomas depresivos se asocian con los sofocos nocturnos y la alteración del sueño, hecho indicativo de la estrecha relación entre sueño y ánimo. Múltiples estudios bien diseñados han identificado a la transición menopáusica como un período de vulnerabilidad para la depresión en mujeres de mediana edad; en este período, la probabilidad de sufrir depresión por primera vez es 2-4 veces mayor. La ansiedad y los sofocos concomitantes predicen depresión mayor durante este tiempo.
Queda claro que, aunque las hormonas (o su falta) sean las responsables últimas de estos problemas, en los casos de trastornos del ánimo moderados y graves la terapia hormonal no constituye el tratamiento de primera línea. En otro caso, puesto que a menudo es difícil desentrañar los diversos factores contribuyentes de la alteración del ánimo (sofocos, alteraciones del sueño), resulta mejor hacer una prueba corta con tratamiento hormonal, si es posible, que utilizar múltiples compuestos específicos para el ánimo, el sueño y los sofocos con el fin de determinar qué síntomas se deben a la transición menopáusica y cuáles son independientes de esta.
¿Tratar o no tratar?
Recordemos la frase del principio: hay tantas menopausias como mujeres. Esto supone que la decisión de utilizar tratamientos y cuáles de ellos tendrá que individualizarse en cada caso.
En lo que respecta a los problemas de salud mental «desencadenados», «causados», o quizás simplemente «asociados» a la menopausia, una opción razonable sería considerar esta como otra más de las innumerables «etiologías» o factores asociados a los trastornos mentales, es decir, tratarlos cuando sea posible o deseable, emplear las estrategias adecuadas a la gravedad del trastorno y, siempre, consensuar el abordaje terapéutico con la mujer. Este es un campo ejemplar de lo curativo que resulta eso que llamamos pomposamente «psicoeducación»: escuchar con atención lo que sucede y explicarlo con términos sencillos alejados de la jerga científica para empoderar realmente a la mujer y permitir que tome sus propias decisiones.
Y me gustaría terminar estas líneas con una reflexión dirigida a todos aquellos que están alzando su voz en contra de lo que consideran una «medicalización excesiva» de la menopausia. Con el grado de desarrollo actual del que disfrutamos este parece un debate estéril. Tantas y tantas cosas que se consideraban naturales hace un siglo, como el dolor, las infecciones mortales, la mortalidad temprana, han dejado de serlo gracias a esa presunta medicalización que no es objeto de debate. ¿Por qué la menopausia habría de ser diferente? ¿Por el mismo motivo por el que generó tantas controversias -afortunadamente superadas- la analgesia en el parto? (Curiosamente, nunca he oído a ningún autor de relumbrón quejarse de la excesiva medicalización de los cólicos nefríticos, también muy naturales para todos aquellos cuyo riñón es propenso a fabricar piedras). ¿O tal vez es porque la menopausia ha sido invisible y así debería seguir siendo? En palabras de la Dra. Gunter «No hay mayor acto de feminismo que hablar de un cuerpo menopáusico en la sociedad actual».

Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.
¿Puedo reducir la dosis de paroxetina de manera segura si me siento bien y sin síntomas depresivos?
Pregunta
Hola, he estado tomando paroxetina durante casi 10 años. Primero 30 mg y hace más de un año le propuse a mi médico bajar a una dosis de 20 mg, a lo que me dijo que lo intentara y viera qué sucedía. Hasta ahora, nada. Bebo vino y cerveza ocasionalmente sin efectos negativos que yo sepa. Ahora estoy pensando en reducir a 10 mg. Esto sin consultar a mi médico. Hago yoga, meditación y en las pocas ocasiones que siento un poco de ansiedad, la respiración me sienta genial. Sobre todo esto, ¿cuál es tu opinión? Por favor, ten en cuenta que me siento bien, sin síntomas depresivos. Gracias.
Respuesta:
Hola:
Antes que nada, permíteme que te felicite por la iniciativa de reducir la medicación y dominar las técnicas no farmacológicas de control de la ansiedad. Eres el tipo de paciente «activo» que me gusta más. Dicho esto, cuando alguien sentado enfrente de mí en consulta dice algo parecido a lo tuyo, siempre me aseguro de evaluar varios aspectos antes de dar una respuesta definitiva:
- ¿Para qué se recetó inicialmente el fármaco? Como sabes, los antidepresivos, paroxetina incluida, tienen diversas indicaciones: depresión y ansiedad las más conocidas (ansiedad social, generalizada, trastorno de pánico), pero también trastorno de estrés postraumático y trastorno obsesivo-compulsivo, además de las indicaciones no recogidas en la ficha técnica (esto significa que no están aprobadas por la FDA o por otros organismos reguladores, pero que se usan de forma generalizada, como en el dolor crónico).
- ¿Cuál ha sido la evolución del problema original? ¿Se resolvió por completo con el antidepresivo? ¿Volvió a aparecer? ¿Cuándo?
- ¿Ha hecho el paciente psicoterapia? ¿Le ayudó? ¿Sigue siendo útil?
- ¿En qué se basó la duración del tratamiento? ¿Cuáles eran sus objetivos? ¿Se cumplieron?
- ¿Ha habido algún intento de reducir/eliminar la medicación? ¿Cuándo? ¿Tuvo éxito? ¿Se reanudó el fármaco después?
- ¿Por qué quiere reducir la dosis ahora? ¿Hay efectos secundarios molestos que no eran importantes antes y ahora sí? Por ejemplo, bastante habitual con la paroxetina, aumento de peso, efectos secundarios sexuales (ausencia de deseo, disfunción eréctil, anorgasmia).
- ¿Es este el momento adecuado para intentarlo? ¿Está previsto algún cambio vital significativo, como cambiar de trabajo, mudarse a otra ciudad o país, pérdidas o cambios en las relaciones interpersonales? Un principio razonable es modificar las variables de una en una, para saber cuál es la responsable del éxito o la responsable en caso de que no vaya bien.
- ¿Ha sufrido alguna vez el paciente síntomas de abstinencia? Por olvidarse pastillas, por ejemplo, o en un viaje cuando se dejó la medicación en casa. Los síntomas de abstinencia pueden llegar a ser muy molestos.
- ¿Cuál es la mejor estrategia para quitar la medicación? ¿Basta con reducir de 10 en 10 miligramos la dosis de paroxetina para evitar síntomas de abstinencia? ¿Son necesarias otras estrategias?
- ¿Contamos con un «plan B» en caso de que fracase la reducción? Con frecuencia, los pacientes necesitan que se les tranquilice al respecto, tal vez un cambio de estrategia, otras medidas.
Como ves, no es una respuesta fácil de «Sí, adelante» o «No, ni se te ocurra». El mejor consejo que puedo darte es que consultes con tu médico y sigas sus instrucciones, o contactes con otro si el primero no está disponible.
Te deseo todo lo mejor.
Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.
Hablemos del duelo
El duelo es la respuesta a una pérdida: utilizamos este término en las pérdidas de salud, trabajo o incluso el país de origen al inmigrar, pero en estas líneas lo reservaremos para la pérdida más frecuente y probablemente más importante, la muerte de un ser querido.
La sociedad occidental en la que vivimos ha desechado justamente las rígidas imposiciones del luto, todas aquellas características del atuendo y el comportamiento exigibles al doliente, con sus plazos bien demarcados («luto» -negro riguroso, y después «alivio del luto»: negros y blancos, morados, grises y lilas) según la relación con el fallecido. Pero junto a esas exigencias ahora risibles también se nos han colado por el sumidero de la historia los sentimientos, las lágrimas y la pena que por supuesto siguen estando ahí cuando se nos muere alguien a quien queremos.
Hablemos entonces del duelo, o mejor aún, dejemos que hable el poeta:
(En Orihuela, su pueblo y el mío, se me ha muerto como del rayo Ramón Sijé, con quien tanto quería. Miguel Hernández, 10/1/1936, El rayo que no cesa).
Yo quiero ser llorando el hortelano
de la tierra que ocupas y estercolas,
compañero del alma, tan temprano.
Alimentando lluvias, caracolas
y órganos mi dolor sin instrumento.
a las desalentadas amapolas
daré tu corazón por alimento.
Tanto dolor se agrupa en mi costado,
que por doler me duele hasta el aliento.
Un manotazo duro, un golpe helado,
un hachazo invisible y homicida,
un empujón brutal te ha derribado.
No hay extensión más grande que mi herida,
lloro mi desventura y sus conjuntos
y siento más tu muerte que mi vida.
Ando sobre rastrojos de difuntos,
y sin calor de nadie y sin consuelo
voy de mi corazón a mis asuntos.
Temprano levantó la muerte el vuelo,
temprano madrugó la madrugada,
temprano estás rodando por el suelo.
No perdono a la muerte enamorada,
no perdono a la vida desatenta,
no perdono a la tierra ni a la nada.
En mis manos levanto una tormenta
de piedras, rayos y hachas estridentes
sedienta de catástrofes y hambrienta.
Quiero escarbar la tierra con los dientes,
quiero apartar la tierra parte a parte
a dentelladas secas y calientes.
Quiero minar la tierra hasta encontrarte
y besarte la noble calavera
y desamordazarte y regresarte.
Volverás a mi huerto y a mi higuera:
por los altos andamios de las flores
pajareará tu alma colmenera
de angelicales ceras y labores.
Volverás al arrullo de las rejas
de los enamorados labradores.
Alegrarás la sombra de mis cejas,
y tu sangre se irán a cada lado
disputando tu novia y las abejas.
Tu corazón, ya terciopelo ajado,
llama a un campo de almendras espumosas
mi avariciosa voz de enamorado.
A las aladas almas de las rosas
del almendro de nata te requiero,
que tenemos que hablar de muchas cosas,
compañero del alma, compañero.
Así pues, el duelo comprende los pensamientos, sentimientos, comportamientos y reacciones fisiológicas; en su experiencia influyen múltiples factores enormemente variables; veremos que el cuadro va pasando desde el duelo agudo, intenso y disruptivo, hasta el llamado «duelo integrado» o resuelto, en el que la pérdida se «integra» o incorpora a la experiencia vital dejando un poso agridulce. Este progreso suele ser errático y puede resultar difícil de dilucidar mientras está sucediendo. Las archiconocidas fases del duelo (negación, ira, negociación, depresión y aceptación) no se producen siempre ni necesariamente en ese orden (lo sentimos, Dra. Kübler-Ross). Y por supuesto, tampoco hay un tiempo fijo para atravesar esas fases y llegar a la resolución del duelo.

Duelo agudo
La marca distintiva del duelo agudo es la prominencia de los pensamientos y recuerdos, acompañados de tristeza y añoranza. El poeta nos lleva de la mano a sus características:
- Sentimientos intensos de querer estar con la persona fallecida.
- Pensamientos y recuerdos del fallecido que inundan la mente, insistentes, a veces incluso alucinaciones.
- Frustración y tristeza por la imposibilidad de volver a estar juntos.
- Atracción por objetos y actividades asociados al fallecido.
- Alteraciones del apetito y el sueño, junto con síntomas somáticos (palpitaciones, mareo).
- Retracción social y desinterés por otras personas y actividades.
- Confusión sobre la identidad propia y sensación de estar perdido sin el fallecido.
- Incredulidad y dificultades de aceptación de la pérdida.
- Alteraciones de la atención, concentración o memoria.
La teoría del apego indica que estamos motivados biológicamente a lo largo de la vida a formar relaciones estrechas y seguras con unas pocas personas. Estas son aquellas a los que queremos y nos quieren: suponen un puerto seguro al que regresar en períodos de estrés y una base de seguridad desde la que es posible explorar el mundo, aprender y aventurarse. Nuestros seres queridos contribuyen a nuestra sensación de identidad y pertenencia. Las representaciones de las relaciones de apego están internalizadas, y tienden a ser estables y presentar resistencia al cambio; además, influyen en múltiples aspectos del funcionamiento cotidiano, tanto conscientes como inconscientes.
Entonces, el duelo rompe el apego: el período de aprendizaje en el que las representaciones internas del fallecido no están alineadas con la realidad de la pérdida y la disrupción de planes y objetivos marcan el duelo agudo. A medida que vamos siendo plenamente conscientes de la irreversibilidad y las consecuencias de la pérdida, la representación mental de la relación de apego se revisa y se redefinen los objetivos y planes propios. Sigue existiendo una conexión interna con el fallecido, pero la naturaleza de esa conexión ha cambiado.

Recordemos que, estadísticamente, la mayoría moriremos «de viejos», y la mayor parte de las personas «hacen» su duelo con el apoyo de familia y amigos, pasando gradualmente en el tiempo del duelo agudo al integrado.
Factores que influyen en el duelo
En la vivencia del duelo y en su expresión («luto») intervienen múltiples factores. Lo que sigue es un intento de sistematización sin afán de exhaustividad de los elementos que participan.
- Relación con la persona fallecida: de muchas muertes, decimos en español para consolarnos que «es ley de vida». Es obvio que cuanto más cumpla esa ley de vida, más probable es que el duelo se resuelva sin problemas. Así, los estudios coinciden en señalar que los duelos que más se complican son los secundarios a la muerte de un hijo. Pero además hay que considerar los roles que desempeña una persona; pensemos en una pareja convencional, «toda la vida» juntos: al viudo se le ha muerto además su cocinera, limpiadora, ama de llaves, community manager y hasta estilista/personal shopper que le elije la ropa cada día. La viuda, por su parte, se quedará sin chófer, fontanero, electricista, «manitas» y asesor fiscal. No es de extrañar que en Países Bajos, cuya ley de eutanasia data de 2001, estén en aumento las solicitudes conjuntas.
- Tipo de muerte: las muertes súbitas, con violencia o accidentales producen un duelo agudo relativamente intenso, mientras que las secundarias a enfermedades largas permiten adaptarse progresivamente a la pérdida, el famoso «duelo anticipado» que ahorra el sufrimiento cuando se produce al fin el fallecimiento. De todos los tipos de muerte, las debidas al suicidio son las más complejas.
- Factores culturales: estos comprenden tanto los no específicos del duelo (raza, orientación sexual, estatus socioeconómico, afiliación religiosa, comunidad, conceptualización del malestar, estresores y apoyos psicosociales, formas de afrontar y buscar ayuda) como los específicos (funerales, rituales tras el fallecimiento, personas que asisten y expresión del duelo y luto por los miembros de la comunidad, ocasiones para el recuerdo, prácticas específicas del duelo, creencias de la comunidad).

Duelo y salud
Es de sobra conocida la asociación entre duelo y problemas de salud, tanto física como mental. Aquellos en duelo tienen más probabilidades de sufrir múltiples enfermedades, como infarto de miocardio, accidente cerebrovascular, artritis, cáncer, diabetes y cirrosis hepática: a estos resultados contribuyen probablemente el debilitamiento del sistema inmunitario secundario al estrés, el estilo de vida poco saludable (mayor consumo de alcohol, tabaquismo, empeoramiento de la nutrición), no acudir a las consultas médicas, el sueño de mala calidad y la pérdida de peso involuntaria que con frecuencia acompañan al duelo. Además, la mortalidad por todas las causas también está aumentada, y este aumento posiblemente se mantiene años.
Y en cuanto a la salud mental, muchas de las características del duelo agudo entran de lleno en este campo. Para no «patologizar» el duelo, es conveniente hacer un «diagnóstico diferencial» de este con la depresión mayor y el trastorno de estrés postraumático sobre todo, y con el trastorno de duelo persistente del que hablaremos a continuación.
A pesar de los temores suscitados cuando el DSM-5 eliminó la exclusión del duelo (que no permitía establecer el diagnóstico de depresión mayor en los 2 meses siguientes al fallecimiento de un ser querido), los estudios han demostrado que los médicos somos capaces de distinguir entre estas entidades, y no hay una «medicalización» indebida de lo que a fin de cuentas es una parte ineludible de la vida para la mayoría.
Ahora bien, sí hay que diagnosticar y tratar los trastornos mentales asociados al duelo, en los que este funciona como desencadenante o agravante: trastornos depresivos, de ansiedad, TEPT, trastornos del sueño y somatomorfos, consumo de sustancias, y el trastorno de duelo persistente con el que acabaremos este artículo.

Trastorno de duelo persistente
Históricamente, ha recibido los nombres de duelo crónico, complejo, complicado, patológico, traumático y no resuelto, pero se ha elegido el término de ‘duelo persistente’ y está incluido en el DSM-5-TR y en la 11.ª edición de la clasificación internacional de enfermedades (CIE). Este es un cuadro que se diferencia del duelo agudo por la persistencia de emociones fuertes y/o pensamientos obsesivos sobre el fallecido asociados con malestar y/o deterioro significativo durante un período prolongado de tiempo, al menos 6-12 meses después del fallecimiento.
Se ha encontrado que la prominencia y persistencia de ciertos elementos del duelo podrían presagiar el trastorno de duelo persistente:
- Imaginar escenarios alternativos.
- Culparse a uno mismo o a otros por el fallecimiento.
- Juzgar el duelo propio.
- Ideas catastrofistas acerca del futuro.
- Evitar recordatorios que generan un duelo intenso, como actividades compartidas con el fallecido.
- Centrarse excesivamente en intentar sentirse cerca de la persona mediante la estimulación sensorial, como oler su ropa, escuchar su voz grabada o ver fotos y vídeos.
- Problemas para regular emociones intensas.
Se considera que este cuadro tiene un tratamiento específico psicoterapéutico, reservando los psicofármacos para los trastornos concomitantes.
Y ponemos fin a estas líneas con un par de frases que lo resumen todo: el duelo es la forma que adopta el amor cuando muere un ser querido, y la adaptación a esa pérdida es que la conexión con el fallecido pasa poco a poco de inundar la mente a residir cómodamente en el corazón.
Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.
Autolesiones en adolescentes: algo más que cortes
Las autolesiones se han convertido en un problema de salud pública en la adolescencia y un fenómeno creciente en otras edades; están presentes en libros, películas y redes sociales, hasta el punto que Instagram, por ejemplo, no permite su difusión: no tendría sentido prohibir lo que no existe, y los estudios arrojan cifras pavorosas de prevalencia, con un incremento exponencial en los últimos 10 años.
Estas líneas que siguen intentan arrojar luz sobre esta conducta utilizando el modelo periodístico de las «6 W»: qué, quién, cuándo, cómo, por qué y dónde.

Qué
La autolesión (o lesión autoinfligida) se define como el acto llevado a cabo por una persona con el fin de hacerse daño a sí misma. Puede asociarse con diversos grados de intención suicida, pero este artículo se limita a la autolesión no suicida al entender, como muchos otros autores, que corresponden a entidades diferentes. Hay que tener en cuenta que las autolesiones y el suicidio sí están relacionados: se calcula que las personas que se autolesionan tienen un riesgo 4 veces mayor de llevar a cabo un intento de suicidio y 1,5 de suicidarse. Esto nos da una idea de la importancia del problema.
En aras de la brevedad, no obstante, el término elegido en este artículo es autolesiones sin especificar, y especialmente en la población adolescente por frecuencia.
Así pues, por definición, los siguientes elementos NO son autolesiones:
- Actos con intención suicida, independientemente del resultado final.
- Prácticas socialmente aceptadas: tatuajes, piercings, rituales religiosos.
- Lesiones accidentales.
- Autolesión indirecta mediante comportamientos tales como trastornos de la conducta alimentaria (anorexia y bulimia) o consumo de sustancias (alcohol, tabaco, otras drogas).
Quién:
Los datos de prevalencia obtenidos de estudios comunitarios agrupados nos indican que el 17% de los adolescentes (10-17 años), 13% de adultos jóvenes (18-24%) y 6% de los adultos (edad ≥ 25 años) se han autolesionado alguna vez. En población clínica (pacientes psiquiátricos adolescentes) las cifras escalan a un 50-75%.
- Sexo (binario): no hay grandes diferencias; algunos estudios arrojan una discreta mayoría femenina.
- Grupos minoritarios sexuales y de género: comparado con adolescentes identificados como heterosexuales, la prevalencia de autolesiones es mayor en aquellos que dudan de su orientación sexual o se identifican como gais, lesbianas o bisexuales. Además, los estudios indican que las autolesiones son más prevalentes en adolescentes trans.
- Raza/etnia: sin diferencias consistentes. Esta conducta aparece en personas de todos los grupos étnicos.
- Factores de riesgo: recordemos antes de nada que los factores de riesgo son aquellos que los estudios han identificado como asociados con más frecuencia a la conducta en cuestión, pero jamás al 100%. En las autolesiones se han identificado los siguientes:
-
- Antecedentes de autolesiones.
- Trastornos de personalidad del grupo B (límite, histriónico, narcisista, antisocial).
- Desesperanza.
- Psicopatología: depresión, trastornos de la conducta alimentaria, problemas emocionales (afecto deprimido, aislamiento social), problemas comportamentales (agresiones, delincuencia, consumo de sustancias).
- Problemas de sueño, desregulación afectiva, malestar emocional, impulsividad.
- Antecedentes de malos tratos infantiles.
- Acontecimientos vitales estresantes o negativos, incluidos el acoso escolar (bullying) y victimización por iguales.
- Exposición a autolesiones de amigos y compañeros.
- Padres con problemas psiquiátricos.
- Disfunción familiar.

- FACTORES PROTECTORES: curiosamente, sobre este apartado hay mucha menos investigación. Los factores que podrían proteger a los adolescentes son autoestima, consideración hacia uno mismo, rasgos de personalidad (agradable, cálido y amigable; cuidadoso y vigilante) y satisfacción con el apoyo social. En los adolescentes pertenecientes a minorías sexuales se han identificado como posibles protectores el sentimiento de tener conexión con otros (padres, otros adultos y amigos) y sentirse seguro en el entorno académico.
Cuándo
En las autolesiones, como en casi todo, la edad sí importa: típicamente comienzan entre los 12 y 14 años de edad. El inicio antes de los 12 años es posible, pero casi nunca se produce en niños menores de 7 años. Además, la aparición de autolesiones en menores de 12 años se asocia con una frecuencia mayor de los actos, con más métodos autolesivos y más asistencias hospitalarias secundarias a ellos.
Muchas de las personas que se autolesionan lo hacen solo una vez, y la mayor parte de aquellas que tuvieron este comportamiento de adolescentes dejan de hacerlo al final de la adolescencia/comienzo de la etapa adulta. Además, es más frecuente que las mujeres continúen autolesionándose de adultas que los hombres.
En lo que respecta al momento en que se producen las autolesiones en la inmensa mayoría de los casos suceden en soledad, y en respuesta a ciertos desencadenantes expuestos en la sección del «por qué».
Cómo
Los personas que se autolesionan utilizan diversos métodos:
- Cortes en la piel con objetos afilados, como cuchillos, navajas o cuchillas de afeitar. Suelen sangrar y en último término es posible que la piel quede marcada por cicatrices lineales paralelas. Este es el método más frecuente de autolesiones: se estima que es el elegido por el 70-90% de las personas que se autolesionan.
- Marcar palabras o símbolos en la piel.
- Quemaduras con cigarrillos y otros objetos.
- Golpes de la cabeza y otras partes del cuerpo.
- Rascarse hasta sangrar.
- Morderse hasta hacerse sangre.
- Frotar la piel con superficies rugosas.
- Interferir con la cicatrización de heridas (arrancarse costras, p. ej.).

Las autolesiones suelen producirse en brazos, manos, muñecas y muslos, aunque pueden ser en cualquier parte del cuerpo: las mujeres refieren autolesionarse más en brazos, muñecas y muslos, y es característico que no lo hagan en cara, genitales ni pechos, mientras que los hombres eligen pecho, cara, genitales y manos.
La mayoría de las lesiones son superficiales y no requieren tratamiento médico, aunque en ocasiones las personas se lesionan más gravemente de lo que pretendían. Es llamativa la menor sensibilidad al dolor físico: el umbral de dolor es mayor, toleran más el dolor y su intensidad es menor, comparado con aquellos que no se autolesionan. Muchos (33-50%) no sienten ningún dolor con las autolesiones, pero otros lo consideran una recompensa/refuerzo.
Por qué
Esta es la pregunta más importante, con la esperanza de que conocer el porqué nos acerque a ayudar a estas personas, y más difícil de contestar, ya que muchas veces no somos capaces de explicar los motivos de nuestras conductas.
Aún así, numerosos estudios han intentado dar respuesta a esta pregunta, examinando los factores y lo que sucede justo antes y después, y se ha construido un modelo empírico con cuatro «funciones» primarias; las autolesiones estarían causadas y mantenidas por el menos una (habitualmente más) de las siguientes:
- Refuerzo intrapersonal negativo: la autolesión reduce (regula) pensamientos y emociones negativos y aversivos como el enfado, la tristeza y la ansiedad.
- Refuerzo intrapersonal positivo: esta conducta genera sentimientos y pensamientos deseados (p. ej., sentir algo «aunque sea dolor», o satisfacción por el castigo autoinfligido).
- Refuerzo social negativo: la autolesión facilita la huida de demandas sociales no deseadas y situaciones sociales insoportables (p. ej., se permite al estudiante quedarse en casa).
- Refuerzo social positivo: provoca una respuesta positiva de los demás, como atención o apoyo de la familia y amigos.

La mayoría de las personas refieren que se autolesionan como forma de regulación afectiva, para gestionar emociones negativas, con el peligro intrínseco de repetición de la conducta, haciéndose «adictos» a la misma. Además, estos factores colaboran en las autolesiones:
- Estilo atribucional y desesperanza: los jóvenes más vulnerables a las autolesiones son aquellos que responden a los acontecimientos vitales negativos con atribuciones internas (más que externas), estables (no transitorias) y globales (no específicas). Por ejemplo, tras una ruptura sentimental, atribuyen esta exclusivamente a sus propios fallos que perciben como déficits estables y pueden hacer que nunca tengan una relación apropiada (globales).
- Autocrítica: múltiples estudios ligan la autocrítica a las autolesiones; otros términos usados son autoimagen o autoevaluación negativa, asco y odio hacia uno mismo.
- Identificación implícita: con el tiempo, estas personas desarrollan una gran asociación con las autolesiones, de modo que eligen esta conducta en situaciones de malestar en vez de estrategias de afrontamiento más adaptativas.
- Factores sociales: en las autolesiones se han implicado malos tratos infantiles y diversas influencias del grupo de referencia, desde el acoso escolar (bullying), la soledad y el aislamiento social o pérdidas de personas relevantes hasta ser víctima del grupo (incluido el llamado cyberbullying) y el contagio social (¡cuidado con las modas!).
- Factores biológicos: algunos trabajos ponen de manifiesto influencias genéticas, alteraciones del sistema opioide, el eje hipotálamo-hipófisis-suprarrenal y ciertas áreas cerebrales.

Dónde
Me vais a permitir una pequeña trampa y transformar el dónde de las autolesiones por «dónde tratarlas», es decir, su tratamiento, si es que merecen alguno (recordemos que buena parte de las autolesiones solo se producen una vez). Una cuestión muy importante es la actitud de amigos, familia, otros adultos y profesionales ante las autolesiones: aquí también, «en el punto medio está la virtud»; no hay que banalizarlas porque son sin duda importantes, pero tampoco deben tener la misma consideración que los delitos o un intento de suicidio.
Lo más razonable es realizar una evaluación en todas las personas con autolesiones: según los resultados de esta, se planteará:
- Ningún tratamiento / seguimiento.
- Tratamiento psicológico, por lo general de estirpe cognitivo-conductual.
- Tratamiento psiquiátrico con fármacos: aunque no hay ningún fármaco eficaz en las autolesiones, los medicamentos sí son muy útiles en los cuadros subyacentes (ansiedad y depresión).
Un resumen muy breve: las autolesiones son un problema creciente, que comienza en la primera adolescencia y en un porcentaje no desdeñable se mantiene en la etapa adulta, secundarias a sentimientos de malestar que tienen como fin lograr una regulación emocional, con el riesgo de convertirse en adictivas y sustituir a otras estrategias de afrontamiento más adaptativas, y que además no conviene dejar desatendidas por este motivo y por su asociación con los intentos de suicidio.
Si este es tu caso, o el de alguien que conoces, recuerda que en Sinews estamos para ayudarte.
Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.
Antidepresivos ISRS
«No supe lo que era la felicidad hasta que tomé sertralina».
«Antes de la paroxetina tenía ataques de pánico todos los días, no conseguía salir de casa».
«El escitalopram me ha permitido mejorar lo suficiente como para participar activamente en la psicoterapia».
Estas frases, y otras muchas que los psiquiatras escuchamos en consulta con frecuencia ponen de relieve la utilidad de los inhibidores selectivos de la recaptación de serotonina (ISRS), los fármacos antidepresivos más prescritos en la actualidad aunque, como señalaremos después, no solo se usan en la depresión.

Estos son los ISRS, por orden de aparición:
- Fluvoxamina (Dumirox).
- Fluoxetina (Prozac, Adofen).
- Citalopram (Prisdal).
- Paroxetina (Seroxat, Motivan).
- Sertralina (Besitran, Aremis).
- Escitalopram (Cipralex, Esertia).
Y sus indicaciones:
- Depresión.
- Trastorno de ansiedad generalizada.
- Trastorno de ansiedad social.
- Trastorno de pánico.
- Trastorno obsesivo-compulsivo.
- Trastorno de estrés postraumático.
Los primeros empezaron a utilizarse a finales de la década de los ochenta, especialmente la fluoxetina, y alcanzaron tal fama que apenas unos años después ya se habían escrito best-sellers cuyo título contenía la palabra Prozac, el nombre comercial de la fluoxetina: Nación Prozac (E. Wurtzel, 1994), Amor, curiosidad, Prozac y dudas (L. Etxebarría, 1997), Más Platón y menos Prozac (L. Marinoff, 1999), y hasta El Prozac de Séneca (C. Newman, 2014).
Estos fármacos trajeron al ruedo público conversaciones muy necesarias sobre la salud mental y han contribuido enormemente a reducir el estigma asociado: supusieron una gran revolución en el tratamiento de los distintos trastornos y en el acercamiento de la Psiquiatría a la sociedad global.
Para entender por qué los ISRS han sido tan revolucionarios tenemos que pensar en los psicofármacos existentes hasta entonces y usados para tratar la depresión y la ansiedad: los «viejos» antidepresivos (inhibidores de la monoamina oxidasa [IMAO], tricíclicos,) y los barbitúricos/benzodiacepinas. Si bien son muy eficaces, sus efectos secundarios resultan como mínimo molestos, causan sedación en su mayor parte, llegan a ser letales en sobredosis y su potencial de adicción (barbitúricos/benzodiacepinas) es elevado. Con los ISRS por primera vez los psiquiatras contamos con un arsenal farmacológico eficaz, tolerable, de posología sencilla que no causa adicción.
Su mecanismo de acción está implícito en su nombre: inhiben en las sinapsis cerebrales (zona de comunicación entre neuronas) la recaptación (devolución a la célula) de serotonina, un neurotransmisor muy importante; esto provoca un aumento de la serotonina disponible en las sinapsis, y dio origen a que durante años se hablara de un «desequilibrio químico» como causa de los síntomas: pacientes y médicos aseguraban que la «falta de serotonina» estaba en el origen de los trastornos. Esta hipótesis excesivamente simplista ha quedado descartada (entre otros motivos, porque el aumento de la serotonina en las sinapsis es inmediato, mientras que la acción antidepresiva, antiobsesiva o ansiolítica tarda habitualmente de días a semanas) y en el momento actual se plantea que estos fármacos servirían más bien de «reguladores emocionales», modificando a nivel inconsciente las percepciones emocionales. Está claro que la serotonina es tan solo una pieza en el gran puzle del cerebro y los trastornos mentales, pero el hecho de que desconozcamos el mecanismo de acción exacto de los ISRS no conlleva necesariamente que no debamos utilizarlos, como pretenden algunos. Baste con recordar que seguimos sin conocer el mecanismo del paracetamol, uno de los fármacos más usados del mundo, y eso no nos impide beneficiarnos de su gran eficacia para tratar el dolor de cabeza o la fiebre de un catarro, por ejemplo.

Cómo es tomar antidepresivos (ISRS)
Y tras la disquisición teórica de su mecanismo, vamos con la parte práctica. Los ISRS son extraordinariamente sencillos de tomar: 1 vez al día, con o sin alimentos. Tienen muy pocas contraindicaciones absolutas y por lo general son bien tolerados. Sus efectos secundarios más frecuentes son molestias gástricas y náuseas (hasta el 10%; por lo general desaparecen tras unos días de tratamiento), sudoración excesiva, nerviosismo (inicialmente pueden aumentar la ansiedad) y temblores. Otros mucho menos frecuentes, 1% como máximo, incluyen problemas sexuales (desde disminución de la libido hasta impotencia y ausencia de orgasmo), sensación de indiferencia emocional excesiva, ideas de suicidio y hematomas/tendencia al sangrado. Hay que recordar que la mayor parte de los pacientes no sufren ningún efecto, la inmensa mayoría de ellos desaparecen con la continuación del tratamiento, y en muchas ocasiones es posible minimizarlos comenzando por dosis pequeñas y subiendo como indica la canción estrella de 2017: des-pa-ci-to.

Nunca está de más recordar que, como con cualquier otro fármaco de uso continuado, deben ser aconsejados, prescritos, controlados y retirados por un médico: en SINEWS podemos ayudarte, ¡con los ISRS y con mucho más!
Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.
¿Qué es el dolor crónico y cómo tratarlo?
Aunque yo soy psiquiatra, las líneas y párrafos que siguen no tratan del dolor moral o del alma, ese para el que no hay tiritas, sino del dolor «orgánico» o físico, para el cual son tan eficaces los analgésicos (¿o no?).
¿Qué es el dolor?
El dolor es un mecanismo protector. Dicho así, podría parecer hasta un insulto para todos aquellos condenados a vivir con dolor día tras día, pero basta una pequeña reflexión para darnos cuenta de por qué la evolución ha favorecido su existencia. El dolor constituye la primera «bandera roja», señal de que algo no marcha bien, y nos obliga a atenderlo: ya sea dejar de mover una extremidad que duele y quizás esté fracturada, o buscar ayuda inmediatamente con el dolor insoportable del infarto de miocardio. Las poquísimas personas que no son capaces de sentir dolor por una alteración genética dan fe de estos beneficios, así como los trastornos, muchos más frecuentes, que sufren las personas con diabetes en los pies porque el daño de los nervios que conducen el dolor hace que no lo sientan, de modo que una simple rozadura del zapato llega a convertirse en una úlcera terrible al carecer de ese sistema de alerta cuya función es avisar del peligro.
La Sociedad Internacional para el Estudio del Dolor define el dolor agudo como experiencia sensitiva y emocional desagradable asociada o que recuerda a la relacionada con un daño tisular real o posible: esta definición formal nos habla de algo que todos conocemos pero resulta muy difícil comunicar a los demás, o incluso determinar su intensidad. La forma más conocida de cuantificar el dolor, la escala visual analógica (EVA), nos pide que puntuemos entre 0 y 10 el dolor presente. Esta permite una forma fácil de valorar la eficacia de un tratamiento contra el dolor, calculando el porcentaje de reducción de la EVA.

¿Qué tipos de dolor hay?
La clasificación más sencilla del dolor es en agudo (definido en el párrafo anterior) y crónico:
- El dolor crónico, a diferencia del agudo, es un estado de dolor persistente no asociado con un precipitante y se mantiene después de la curación normal; no tiene una misión protectora.
- El dolor agudo suele ser un síntoma del problema de salud subyacente, mientras que el dolor crónico constituye una enfermedad por sí mismo que cursa con los síntomas de dolor resistente, deterioro funcional y psicológico, y discapacidad.
Otra distinción muy importante es entre dolor nociceptivo, secundario a la activación de receptores del dolor o nociceptores, y neuropático, debido a la alteración de las propias estructuras nerviosas encargadas de la transmisión y percepción del dolor. El dolor nociceptivo es el que sentimos por un golpe, pinchazo, calor, inflamación, etc., mientras que el neuropático se siente más como «calambrazo» intenso, una sensación sumamente desagradable difícil de describir: el ejemplo más conocido es la descarga que se produce a lo largo del antebrazo cuando nos damos un golpe en el lado interno del codo. Además, se acompaña de alteraciones tales como disestesias (sensaciones distorsionadas: quemazón, hormigueos), hiperestesia (sensibilidad exagerada) y alodinia (percepción de dolor percibido ante estímulos no dolorosos).
¿Cómo se transmite el dolor?
Conocemos bien las vías de transmisión del dolor y las sustancias implicadas. De forma breve y sencilla, la sensación comienza en los nociceptores, estructuras nerviosas especializadas, y de ahí a los nervios sensitivos, la médula espinal, el tálamo y por último a varias zonas del encéfalo que son las responsables últimas de la sensación de dolor.
Este conocimiento tan profundo de las estructuras y sustancias nos permite por una parte entender cómo puede producirse dolor por lesiones de los distintos niveles (p. ej., lesión medular, accidente cerebrovascular), y por otra, desarrollar estrategias para actuar contra el dolor en todos los frentes (p. ej., bloqueos de nervios periféricos, neuroestimuladores medulares).
¿Cómo se trata el dolor agudo?
Hace ya varias décadas (1986) que la Organización Mundial de la Salud (OMS) publicó su «escalera analgésica», planteada inicialmente para el dolor del cáncer, y adoptada posteriormente en otros cuadros. Gradúa el dolor en leve, moderado y grave (según la puntuación de la EVA), y propone diversos fármacos en cada uno de los escalones, desde paracetamol y antiinflamatorios no esteroideos (AINE: ibuprofeno, aspirina…) hasta encontrar los opiáceos más potentes (morfina, fentanilo) en el último.
Por lo general, y aunque obviamente existen excepciones, el tratamiento del dolor agudo con fármacos (por vía oral o intravenosa, regional, epidural…) consigue un alivio eficaz del mismo. Es importante ajustar cuidadosamente la dosis y duración del tratamiento para evitar complicaciones y sobre todo adicciones a opiáceos.
¿Cómo se llega al dolor crónico?
Ante la exposición repetida y mantenida de nuestro sistema nervioso central y periférico a estímulos dolorosos tiene lugar un proceso conocido como sensibilización, dependiente de la plasticidad neuronal: su resultado final es dolor patológico persistente, de modo que se percibe dolor aumentado o prolongado ante estímulos nociceptivos mínimos, o incluso sin estos. Una vez que se ha producido la sensibilización periférica y central el dolor suele ser más difícil de tratar o incluso se vuelve resistente a los tratamientos habituales.

Actualmente se considera que este proceso de sensibilización está implicado en una amplia gama de trastornos de dolor crónico (p. ej., cefalea tensional, síndrome del túnel del carpo), también en aquellos que antaño se consideraban de carácter nociceptivo (p. ej., artrosis, fibromialgia).
¿Cuáles son las causas más frecuentes de dolor crónico?
Las causas más frecuentes van desde trastornos de dolor primario (fibromialgia, cefalea crónica) hasta problemas reumatológicos (artritis), endocrinos (diabetes) y traumatológicos (hernia discal): todos ellos son cuadros muy prevalentes en la población general. Aunque los diversos estudios arrojan cifras muy variables, la estimación más baja de prevalencia del dolor en la población general mundial está en torno al 25%.
¿Cómo se trata el dolor crónico?
En el dolor crónico, que como vimos constituye una entidad por sí mismo independientemente de su causa, los fármacos son tan solo una pequeña parte del tratamiento. Los mejores resultados se consiguen con un abordaje multimodal, que supone el uso simultáneo, más que secuencial, de múltiples modalidades de tratamiento del dolor: medicamentos (no solo analgésicos, ciertos antidepresivos y antiepilépticos son el tratamiento de primera línea en determinados cuadros dolorosos), rehabilitación (fisioterapia, terapia ocupacional), psicología (v. más adelante), tratamientos intervencionistas del dolor (bloqueo de nervios periféricos, infiltraciones epidurales), implantes (neuroestimuladores medulares, bombas intratecales), medicina alternativa y complementaria (acupuntura), asesoramiento nutricional (pérdida de peso), asesoramiento laboral (vuelta al trabajo).

Es fundamental identificar y tratar todos los problemas concomitantes si queremos conseguir buenos resultados en el dolor crónico, incluidos los psicológicos/psiquiátricos o incluso la falta de apoyo social.
¿Cuál es el papel de la psicología/psiquiatría en el dolor crónico?
Muchas de las personas que sufren dolor crónico presentan además trastornos psicológicos/psiquiátricos, fundamentalmente ansiedad y depresión; no es casualidad que todas las unidades de dolor cuenten con psicólogos/psiquiatras en el equipo.
Al igual que esas preguntas filosóficas de difícil respuesta, es complejo determinar qué es causa y cuál el efecto, si la depresión y ansiedad llegaron antes del dolor o es este el causante de los problemas psicológicos. En cualquier caso, lo razonable es evaluar y tratar el cuadro presente, y preocuparnos después, casi a un nivel meramente académico, de establecer cuál sucedió antes.

Los fármacos antidepresivos tratan la ansiedad y la depresión, y uno de sus grupos (los llamados «duales», que aumentan a la vez la serotonina y la noradrenalina) constituye el tratamiento de primera línea para el dolor neuropático.
Están descritas numerosas modalidades de psicoterapia para el dolor: hipnosis y visualización, imágenes dirigidas, biofeedback, terapia cognitiva-conductual, grupos y terapia familiar. Emplean diversas técnicas, pero todas ellas tienen en común que ayudan al paciente a afrontar su enfermedad e impedir que el dolor se transforme en el centro de su vida.
Un mensaje de esperanza: la mejora en el conocimiento de las vías y sustancias implicadas en el dolor, los recientes avances en su tratamiento, desde nuevas estrategias farmacológicas hasta las técnicas intervencionistas más punteras, y el reconocimiento de que el tratamiento psicológico/psiquiátrico es una parte esencial del manejo integral del dolor han permitido y permitirán aún más que muchas personas dejen de estar condenadas a vivir con dolor.
Sobre la autora
Alicia Fraile es psiquiatra en SINEWS con más de 20 años de experiencia en psiquiatría clínica general. Ha trabajado en daño cerebral, Centros de Salud Mental, psiquiatría laboral, accidentes de trabajo y su repercusión en psiquiatría (trastorno de estrés postraumático, trastornos adaptativos), pacientes con problemas de salud crónicos y por supuesto con los cuadros más frecuentes de nuestro campo: ansiedad, depresión, insomnio, trastorno obsesivo-compulsivo.